Макулярная дегенерация (макулярная дистрофия, макулодистрофия) – заболевание глаз, характеризующееся поражением сетчатки глаза и разрушением желтого пятна, отвечающего за остроту центрального зрения. Основным фактором риска макулодистрофии является возраст. Большую часть пациентов с данным диагнозом составляют лица старше 60 лет.
Болезнь может протекать в двух формах: влажной и сухой. Лечение зависит не только от типа и выраженности дистрофических изменений в макулярной части сетчатки, но и от особенностей жизни пациента, наличия вредных привычек, гематологических заболеваний, а также рациона питания, так как одной из причин сосудистых патологий глаз является дефицит важнейших витаминов и минералов.
Особенности заболевания
Возрастная макулодистрофия занимает третье место среди самых распространенных причин слепоты у пациентов пожилого и старческого возраста, уступая только глаукоме и катаракте. Название «макулярная» отображает патоморфологические особенности заболевания. При ВМД нарушается питание сосудов, расположенных в сетчатке глаза, что приводит к постепенной дегенерации желтого пятна, которое называется макулой.
Желтое пятно расположено в периферическом отделе зрительного анализатора во внутренней оболочке глаза, которая называется сетчаткой. Находится оно напротив зрачка, имеет овальную, немного вытянутую форму и примерно на треть перекрывает участок, на котором расположен зрительный нерв. Макула содержит большое количество кислородсодержащих каротиноидов (в частности, пигмента лютеина и ксантофилла), которые придают ей характерный желтый оттенок, поэтому данную часть сетчатки называют также желтым пятном. Функционально макула отвечает за преобразование электромагнитного излучения в нервные импульсы за счет поглощения и преобразования светового потока фоторецепторами.
При макулярной дегенерации в центральной части внутренней оболочки глаза происходят дистрофические изменения, связанные с патологией кровеносных сосудов сетчатки и нарастающей ишемией. Питание зрительных нервов ухудшается, что приводит к стойкому снижению резкости и остроты центрального зрения, отвечающего за распознавание лиц и мелких деталей. При отсутствии лечения возрастная макулярная дистрофия сетчатки склонна к прогрессированию, способному привести к полной утрате зрительной функции и инвалидности.
Обратите внимание! Считается, что у женщин ВМД развивается чаще, чем у мужчин. Однако, большинство ученых связывают это с более высокой продолжительностью жизни пациентов женского пола. Никакой гендерной предрасположенности в ходе всевозможных исследований выявлено не было.
Причины и факторы риска
Главным фактором риска дистрофических и дегенеративных изменений в сетчатке глаза является возраст. Большую часть пациентов (около 87,1%) с дистрофией макулярной зоны сетчатки составляют пациенты старческого возраста – от 65 лет и старше. На пожилых пациентов в возрасте от 50 до 65 лет приходится примерно 10,2% случаев, и лишь 2,7% на лиц моложе 50 лет.
Такой высокий риск ВМД у больных старше 50 лет объясняется естественными биохимическими реакциями, запускающими процесс хронологического (физиологического) старения. В данном возрасте происходит естественное обезвоживание организма, циркуляция крови и лимфы замедляется, нарушается клеточный и тканевый метаболизм. Все это приводит к недостаточному поступлению питательных веществ в макулярную часть глазной сетчатки и дистрофическим изменениям макулы, которые клинически проявляются стойким расстройством центрального зрения.

Несмотря на то, что большинство офтальмологов называют возрастную макулодистрофию необратимым процессом после достижения старческого возраста, существуют объективные факторы, способные ускорить дегенерацию макулярной ткани. В их числе:
- дефицит некоторых витаминов и минералов, например, цинка (большая часть его в организме человека накапливается в глазном яблоке), аскорбиновой кислоты и токоферола;
- несбалансированное питание с низким содержанием белковых продуктов и источников клетчатки на фоне обильного потребления насыщенных жиров;
- недостаточное поступление веществ, ингибирующих окислительные процессы (антиоксидантов), естественных пигментов макулярного пятна (каротиноидов) и омега-3-полиненасыщенных жирных кислот;
- вредные привычки (курение и злоупотребление спиртными напитками приводит к истончению сосудов внутренней оболочки глаза и нарушению их питания);
- заболевания сердца, сосудов и гематологические патологии (ишемическая болезнь, различные формы анемии, артериальная гипертензия и др.);
- офтальмологические травмы и хирургические операции на глазах в анамнезе.
Некоторые формы макулодистрофии могут наследоваться по аутосомно-доминантному типу наследования и быть следствием генетической мутации (например, вителиформная макулярная дистрофия).
Важно! Цитомегаловирусная инфекция (инкубационный период составляет от 3 недель до 2 месяцев), которая передается воздушно-капельным, половым, гематологическим и внутриутробным путем, способна вызывать инфекционное поражение сетчатки глаза и развитие влажной формы макулодистрофии. Лица, перенесшие инфицирование цитомегаловирусом, относятся к группе повышенного риска по дегенеративно-дистрофическим заболеваниям глаз и после 40 лет нуждаются в контрольном осмотре офтальмолога не реже 1 раза в год.
 Факторы риска ВМД
Факторы риска ВМД
Симптомы
Основным симптомом, а также субъективным диагностическим признаком, является падение резкости и остроты центрального зрения. Пациенты жалуются на расплывчатость контуров и фигур, не могут различать мелкие детали, распознавать лица. Особенно опасно данное состояние для тех, кто управляет личным автомобилем или иными видами транспорта. Затуманивание зрения и искажение прямых линий – первые симптомы возрастной макулодистрофии – могут привести к неправильной оценке ситуации на дороге и созданию аварийной ситуации, поэтому пациенты с ВМД различной степени временно отстраняются от занимаемых должностей, если они требуют повышенной концентрации внимания и четкого зрения.
В целом, заподозрить дистрофию макулярной части сетчатки можно по следующим признакам:
- человек не может читать книги (буквы расплываются, невозможно прочитать написанный текст);
- пациент не узнает людей при встрече из-за того, что не может распознать черты их лица;
- восприятие прямых линий искажается;
- больной не различает мелкие детали и предметы.
Неврологическая зрительная симптоматика (рябь и мелькание мушек перед глазами) при ВМД отсутствует, хотя часть больных жалуется на ощущение пелены или тумана перед глазами. Значимыми симптомами являются также потеря контрастной чувствительности и снижение цветовой яркости.
Обратите внимание! ВМД характеризуется только расстройством центрального зрения, при этом пациент не утрачивает способности хорошо видеть ночью, и у него отсутствуют клинические признаки нарушения периферического (бокового) зрения.
 Зрение у пациентов с ВМД
Зрение у пациентов с ВМД
Вителиформная макулярная дегенерация
Вителиформная дистрофия макулы относится к генетическим расстройствам, в основе которых лежит мутация генов VMD2 и RDS. Это значит, что данная разновидность макулярной дегенерации является врожденной, но время ее проявления зависит от отягощенности анамнеза пациента и тяжести факторов риска (качество питания, образ жизни, наличие эндокринных и гематологических заболеваний и т. д.).
Гены RDS и VMD2 отвечают за синтез белков, необходимых для нормального функционирования фоторецепторов – светочувствительных клеток, расположенных на внутренней оболочке сетчатки глаза. Мутации этих генов вызывают аномальное формирование каналов, не способных адекватно регулировать поток заряженных атомов хлора, что приводит к накоплению жирового пигмента (липофусцина) в желтом пятне и прогрессирующей потере зрения.
В зависимости от времени проявления дистрофических изменений в макуле выделяют две формы вителиформной макулодистрофии:
- Ювенильная (болезнь Беста). Первые признаки дегенеративно-дистрофических изменений в макулярной части сетчатки могут выявляться уже в первый месяц жизни ребенка. Ювенильной формой также считается макулодистрофия, диагностированная до начала пубертации, то есть, до двенадцатилетнего возраста.
- Взрослая. Проявления макулярной недостаточности у подростков и взрослых пациентов классифицируются как взрослая форма вителиформной макулярной дистрофии.
Клинически и патоморфологически обе формы ВМД одинаковы, но у взрослых патология вызывает относительно мягкую утрату зрительной функции по сравнению с детьми и подростками.
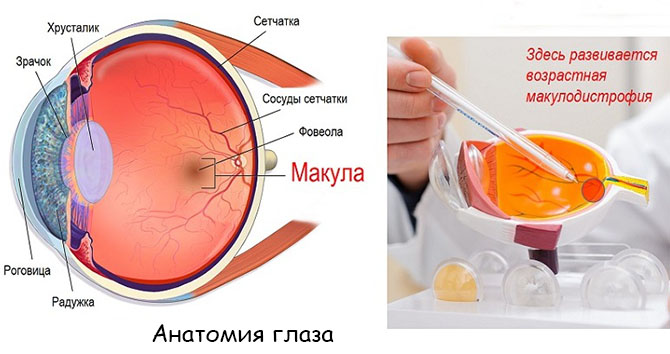
Виды макулодистрофии
Макулярная недостаточность может протекать в двух клинических формах: влажной и сухой. Несмотря на клинические отличия в течении, и влажная, и сухая макулодистрофия являются начальной и конечной формой одного заболевания.
Типы возрастной макулярной недостаточности
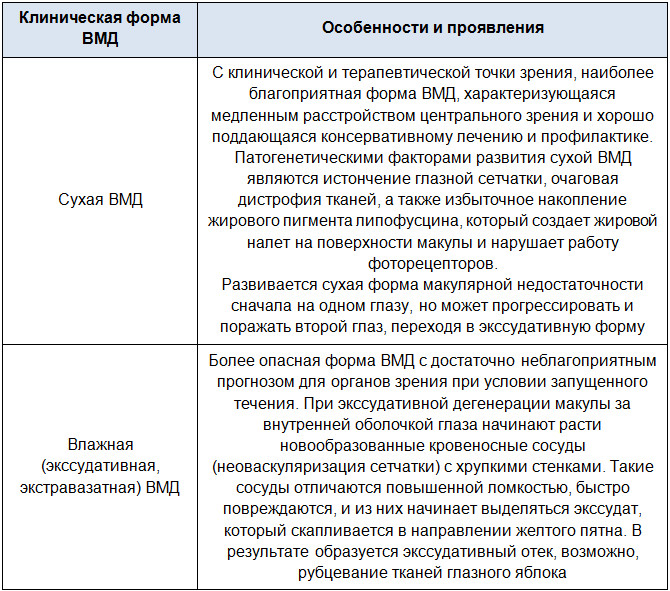
Лечение влажной формы ВМД более сложное и длительное. При этом вероятность длительной ремиссии у больных старше 75 лет составляет не более 40%.
Сухая макулярная дистрофия: чем лечить
Специфическое лечение больным с сухой формой возрастной макулярной недостаточности не требуется. Пациентам прописываются препараты, улучшающие кровообращение в сосудах глаза и их питание, а также стимулирующие активность светочувствительных рецепторов желтого пятна. Это витаминные комплексы, содержащие аскорбиновую кислоту, токоферол и каротин, препараты хрома, цинка и селена, препараты черники.
Обязателен прием антиоксидантов, блокирующих процессы окисления клеток глаза и положительно влияющих на обменные и метаболические процессы в глазной сетчатке.
Лечение дополняется сбалансированной диетой, содержащей достаточное количество овощей и фруктов (не менее 400 г в сутки), листовой зелени, молочных продуктов. Ограничивается потребление продуктов с высоким гликемическим индексом и большим содержанием насыщенных жирных кислот (жирное мясо, маргарин, сливочное масло, кондитерские изделия, рафинированный сахар и т. д.). Важен также полный отказ от курения и употребления спиртного: токсичные вещества, содержащиеся в этиловом спирте и табачном дыме, негативно влияют на состояние сосудов, повышают их ломкость, замедляют кровообращение и доставку питательных веществ в ткани глаза.
Методы лечения экссудативной ВМД
Существует несколько методов лечения влажной макулярной дистрофии, которые можно использовать в качестве монотерапии или комбинировать между собой.
Интравитреальные инъекции
Интравитреальные инъекции – один из самых действенных методов лечения ВМД у пациентов пожилого и старческого возраста, который позволяет не только остановить дальнейшее прогрессирование заболевание и расстройство центрального зрения, но и частично восстановить его остроту. С этой целью используются препараты на основе ранибизумаба («Луцентис») или афлиберцепта («Эйлеа»), препятствующие неоваскуляризации – образованию новых сосудов в сетчатке глаза.
Данные препараты эффективно ингибируют ангиогенез и блокируют эндотелиальный фактор роста сосудов. Они показаны для лечения макулярной дегенерации (включая дистрофию заднего полюса), миопии, окклюзии сетчатки глаза и диабетической ретинопатии. Выпускается «Луцентис» и его аналоги в форме стерильного раствора, который вводится в стеклянное тело интравитреальным способом.
 Достаточно эффективный, но не дешёвый в лечении ВМД препарат Луцентис
Достаточно эффективный, но не дешёвый в лечении ВМД препарат Луцентис
Инъекции выполняют 3 раза с интервалом 30 дней (реже используется другая схема лечения – 5 инъекций в течение года). Длительность лечения – около 2 лет. Контроль состояния макулярной зоны сетчатки во время процедуры осуществляется при помощи оптического когерентного томографа.
Противопоказаниями к применению интравитреальных инъекций для лечения дистрофии макулы являются:
- высокие показатели внутриглазного давления (более 30 мм рт. ст.);
- ухудшение резкости и остроты на 30 и более букв с момента последнего измерения (по таблице Сивцева-Головина);
- разрыв сетчатой (внутренней) оболочки глаза;
- субретинальные кровоизлияния, площадь которых составляет более ½, или они затрагивают среднюю часть макулы, где сетчатка сильно истончается.
Нельзя использовать данный метод и после перенесенных интраокулярных вмешательств (включая малоинвазивные процедуры).
Обратите внимание! Несмотря на высокую эффективность «Луцентиса» и его аналогов в лечении влажной макулярной дегенерации, препараты используются довольно редко в связи с высокой стоимостью: один флакон стоит более 40 тысяч рублей.
Фотодинамическая терапия
Фотодинамическая терапия также является высокоэффективным методом лечения возрастной макулярной дистрофии. Метод основывается на внутривенном введении препаратов вертепорфина – препарата, который используется для офтальмологической фототерапии и является фотосенсибилизатором. При активации светом препарат (торговое название – «Визудин») продуцирует цитотоксические вещества только в присутствии кислорода, в результате чего вырабатывается высокоактивная синглетная форма кислорода, разрушающая биологические структуры в пределах зоны диффузии (вливания). Это приводит к локальной закупорке новообразованных сосудов и их гибели, а также снижению степени повреждения окружающих здоровых тканей.
Особенностью «Визудина» является то, что из системного кровотока он избирательно поглощается только сосудами глаза и не оказывает повреждающего действия на эпителиальную ткань сетчатки и ее пигментный состав. После введения препарата в вену на неоваскулярную оболочку с помощью оптоволокна направляется красное лазерное излучение низкой интенсивности. В результате такого воздействия новообразованные сосуды склеиваются, и выделение экстравазата прекращается.
Препарат эффективен только в качестве фотосенсибилизатора, то есть, использовать его можно только при условии дальнейшей активации потоком световой энергии с определенной длиной волн. Длительность курса и количество процедур рассчитывается индивидуально с учетом количества экссудата в области желтого пятна и наличия признаков рубцевания ткани.
Эффект, в среднем, сохраняется в течение 12-18 месяцев.
Лечение высокотоксичными препаратами
В качестве одного из препаратов, который предлагается использовать для лечения тяжелых форм экссудативной ВМД, выступает противораковый препарат «Авастин». Его вводят инъекционным методом в стекловидное тело глаза, где он оказывает разрушающее действие на вновь образовавшиеся сосуды и вызывает гибель поврежденных клеток.
Данный способ лечения ВМД имеет низкую распространенность, так как вызывает большое количество побочных эффектов, некоторые из которых несут прямую угрозу жизни больного: инфаркт, злокачественную артериальную гипертензию, тромбоз глубоких вен и др.
При местном использовании «Авастин» может вызвать затуманивание зрения, помутнение стекловидного тела, воспалительные заболевания глаз и другие патологии, поэтому большая часть практикующих офтальмологов отказывается от использования данного средства.
Рекомендации для больных с макулярной дегенерацией
Возрастная макулярная дегенерация – патология, склонная к прогрессированию и частым рецидивам, поэтому пациентам необходимо прилагать все усилия для профилактики дальнейших дистрофических процессов в сетчатке глаз. Для этого необходимо:
- регулярно включать в рацион листовые салаты и зелень;
- отказаться от курения и злоупотребления спиртными напитками;
- обеспечить достаточное поступление необходимых витаминов и антиоксидантов, а также омега-3-полиненасыщенных жирных кислот (источники – оливковое масло, жирные сорта рыбы, маслины и др.);
- при выходе на улицу в периоды активного солнцестояния пользоваться защитными очками;
- ежедневно выполнять специальную гимнастику для глаз.
В целях профилактики после проведенного лечения также важно постоянно проверять свое зрение по таблице Сивцева-Головина и посещать офтальмолога не реже 2 раз в год.
 Таблица Сивцева-Головина
Таблица Сивцева-Головина
Возрастная макулярная дегенерация – заболевание, характерное для лиц пожилого и старческого возраста, которое может протекать в двух формах: сухой и влажной. Лечить влажную форму макулярной дегенерации сложнее по сравнению с сухой макулодистрофией. Даже при своевременно начатом и проведенном в полном объеме лечении болезнь может вернуться вновь, поэтому лицам с уже диагностированной ВМД рекомендован осмотр офтальмолога каждые 3-4 месяца: это поможет выявить ранние признаки рецидива и подобрать максимально эффективную и безопасную схему лечения.

